"Определение характера опухолей яичников является одним из наиболее сложных аспектов применения ультразвука в гинекологии…"
Рак яичников (РЯ), не являясь самым распространенным онкологическим заболеванием, остается одним из самых смертельных (здесь и далее под определением РЯ мы подразумеваем все злокачественные опухоли яичников). В России средний показатель 5-ти летней выживаемости больных РЯ не превышает 20-28%, в США - 39%, что тоже мало. [1]. Причина, по точному определению И.Д. Нечаевой, заключается в том, что раннее выявление остается скорее исключением, чем правилом [2]. Ученые непрерывно ищут ключи раннего выявления онкопатологии. Ультразвуковая диагностика очень быстро стала рассматриваться в качестве одного из таких ключей. Ниже мы постараемся шаг за шагом рассмотреть основные, разработанные и предлагаемые нами к использованию, эхографические, допплерографические, и допплерометрические критерии дифференциации доброкачественных и злокачественных новообразований яичников.
Форма, контур, размеры. Ряд авторов [3-4] предлагают использовать в качестве критериев малигнизации новообразований яичников неправильную форму, неровный контур, большие размеры. Однако в наших исследованиях не удалось обнаружить достоверных отличий между доброкачественными и злокачественными опухолями яичников (ДО и ЗО) по этим признакам. Неправильную форму имели 33.3% доброкачественных опухолей яичников (ДО) и 67.2% злокачественных опухолей (ЗО) (Р>0.05); неровный контур 49.4% ДО и 86% ЗО (Р>0.05). Средний объем ДО составил 400 см3, в то время как ЗО - 650 см3 (Р>0.05). Таким образом, признавая имеющуюся тенденцию, мы не рекомендуем считать эти критерии надежными.
Внутренняя эхоструктура опухоли яичника. По мнению многих авторов, эхокартина простой кисты позволяет с уверенностью сделать вывод об отсутствии малигнизации [5-7]. Отдельную, и достаточно актуальную проблему, составляют "простые" кисты в постменопаузе, встречаясь у 6-17% асимптомных обследованных. Хорошо известно, что риск заболеваемости раком яичников в постменопаузе существенно возрастает. Ряд авторов рекомендуют включать в группу кист в постменопаузе образования диаметром менее 3 см. Мы также придерживаемся этой точки зрения. [8]
Очень существенными представляются данные Conway и соавт. [9] о результатах оперативного лечения 18 пациенток с персистирующими в течение 1-5 лет кистами: серозная цистаденома - 67%, цистаденофиброма - 6%, дермоид - 6%, фибротекома - 6%, аденофиброма - 6%, нормальный яичник - 12%. При этом хотя и обращает внимание отсутствие рака среди простых кист, не может не насторожить тот факт, что 88% длительно персистирующих в постменопаузе (1-5 лет) простых кист оказались истинными опухолями яичников. В свете вышеизложенного достаточно любопытным выглядит сообщение авторов о наличии диффузного слабовыраженного эхо в 19% ретенционных (неэндометриоидных) кист яичников.
Мы также не обнаружили ни одной злокачественной опухоли яичника, имевшей эхокартину простой кисты (рис. 1). Вместе с тем 17.3% доброкачественных новообразований яичников имели данный тип эхоструктуры.
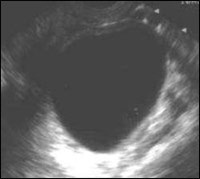
Эхонегативный и преимущественно эхонегативный тип структуры
- Доброкачественные опухоли - 17%
- Злокачественные опухоли - 0%
Вместе с тем некоторые авторы упорно настаивают, что эхокартина простой кисты - одна из масок рака яичников. По данным Osmers [10], при проспективном исследовании (1987-1993) 1072 женщин в пременопаузе и 493 женщин в постменопаузе, 0.8% простых кист яичников в пременопаузе оказались злокачественными. Риск малигнизации возрастал с увеличением размера кисты и возрастом женщины, повышаясь в 10 раз в постменопаузе по сравнению с пременопаузой. Автор также приходит к выводу, что ни определение биохимических онкомаркеров, ни результаты цитологии не следует считать приемлемыми для дооперационной диагностики. Дальнейшие исследования, проведенные Osmers и соавт (1996-1998) [11-12], показали, что среди 378 новообразований, обнаруженных в постменопаузе, функциональные кисты занимали 6,3%, ретенционные кисты - 17,5%, доброкачественные опухоли - 39,4%, рак яичников - 39,4%. Авторы особо подчеркивают, что эхокартину простой кисты имели 35,7% образований, обнаруженных в постменопаузе, и при этом каждая 10-я "простая киста" (9,6%) оказалась раком яичников. Авторы считают, что визуализация эхокартины "простой кисты" в постменопаузе абсолютно не исключает злокачественную патологию.
Уважая точку зрения этих авторитетных ученых, мы все же рассматриваем эхонегативную структуру в качестве абсолютно надежного критерия доброкачественности. Вместе с тем не будем забывать, что простая киста - не рак, но весьма вероятно, истинная опухоль, которая в будущем может стать раком.
Преимущественно эхонегативное новообразование с линейными включениями. По нашим данным, среди преимущественно эхонегативных ЗО оказалось достоверно больше новообразований с большим количеством внутренних линейных включений (>5) по сравнению с ДО (50% и 16% соответственно). В связи с этим мы считаем возможным использовать этот признак в качестве критерия малигнизации с прогностической ценностью положительного результата 87% (рис. 2-3).
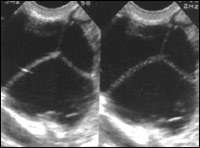
Вместе с мы обнаружили достоверное преобладание преимущественно эхопозитивного типа с гипоэхогенными, изоэхогенными и гиперэхогенными включениями, а также смешанного типа среди злокачественных новообразований (рис. 13-28). В связи с этим мы сочли возможным рассматривать этот тип эхоструктуры в качестве критерия злокачественности новообразований яичников с прогностической ценностью положительного результата 86%.
Другие типы эхоструктуры, в большей степени ассоциирующиеся с малигнизацией:
преимущественно эхопозитивные с включениями и смешанный типы
Рецидив рака яичников
Комплексное использование эхографических критериев малигнизации дает, по нашим данным, точность диагностики рака яичников порядка 80%. Это неплохо, однако мы не считаем этот показатель достаточно высоким.
Использование допплерографии позволило добиться существенного увеличения точности дифференциации доброкачественных и злокачественных новообразований яичников. Основа метода заключается в том, что для злокачественного роста характерен феномен неоваскуляризации, при котором опухоль сама индуцирует рост своих капилляров, а последние способствуют ее росту. Существенной особенностью новообразованных злокачественных сосудов является недостаток гладкомышечной ткани, и соответственно, низкая резистентность стенок. Другая особенность - это множественные шунты, способствующие высокой скорости внутриопухолевого кровотока. Вместе с тем, морфология и, соответственно, физиология сосудов в доброкачественных опухолях приближается к нормальным. Именно благодаря этой разнице и становится возможным дифференциальный диагноз "добра и зла" в опухолях яичников при допплерографии [13].
Какие допплеровские критерии можно считать наиболее эффективными? При цветовой допплерографии цветовые локусы были обнаружены нами в 47% доброкачественных и 95% злокачественных опухолей. При этом обращали внимание немногочисленные сосуды в доброкачественных и множественные, хаотично расположенные сосуды в злокачественных опухолях (рис. 47-57).
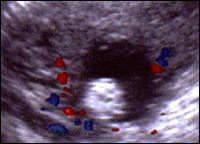
Визуализация внутриопухолевого кровотока в режиме цветовой допплерографии
Доброкачественные опухоли - 47%, единичные «регулярные» сосуды

Визуализация внутриопухолевого кровотока в режиме цветовой допплерографии
Злокачественные опухоли - 95%, множественные «иррегулярные» сосуды
Рак яичников – неоваскуляризация
Однако очевидно предположить, что если при цветовой допплерографии внутриопухолевый кровоток не визуализируется, то либо в опухоли отсутствует неоваскуляризация, либо прибор недостаточно чувствителен. Это мнение блестяще подтвердила энергетическая допплерография, позволившая визуализировать внутриопухолевые сосуды уже в большинстве доброкачественных (86%) и практически во всех злокачественных опухолях (98%). На этом основании мы делаем вывод о том, в современных условиях визуализация кровотока сама по себе еще не может служить достоверным критерием малигнизации, а в первую очередь необходима для поиска сосуда с дальнейшей допплерометрией.
Самыми популярными являются четыре допплерометрических показателя внутриопухолевого артериального кровотока. Это: индекс резистентности, по нашим данным ИР в ДО составил 0,53, а в ЗО - 0,35 (P<0.001) (рис. 58-66).

Рак яичников – МАС=50 см/с; МВС=27 см/с
Средняя (или усредненная по времени) скорость артериального кровотока (САС). Средний показатель в ДО составил 8,6 см/с, а в ЗО - 19,4 см/с (P<0.001). Вместе с тем обнаружено частичное совпадение значений показателей резистентности в доброкачественных и злокачественных опухолях яичников. Это заставляет критически оценивать самостоятельное диагностическое использование показателей периферического сосудистого сопротивления внутриопухолевого кровотока.
Максимальная скорость венозного кровотока в опухоли. Средний показатель максимальной венозной скорости (МВС) составил в доброкачественных опухолях 3,5 см/с, а в злокачественных - почти 9 см/с (P<0.001) (рис. 70-73). Вместе с тем и тут не обошлось без частичных совпадений.
Максимальная скорость внутриопухолевого венозного кровотока (МСВ)
Доброкачественные опухоли - 3,5 см/с
Злокачественные опухоли - 8,6 см/с
С целью использования допплерометрических показателей внутриопухолевого кровотока для дифференциальной диагностики опухолей яичников мы разработали пороговые значения показателей. Это: МАС 19.0 см/с; САС 11.0 см/с; МВС 5.0 см/с; ПИмин 0.67; ИРмин 0.44. При относительно невысокой диагностической точности пороговых значений отдельных допплерометрических показателей, наибольшую точность дало их сочетание (сочетание означает, что предположение о малигнизации высказывается при наличии хотя бы одного из 5-ти пороговых значений, вне зависимости от того, каковы величины других допплерометрических параметров). При этом точность диагностики достигает 91-94%.
На основании вышеперечисленных критериев нами также разработана шкала балльной оценки опухолей яичников (рис. 85-87).


Результаты наших исследований, посвященных указанной проблеме, подробно изложены в ряде публикаций [14-24]. Ниже мы суммируем основные из них.
- При цветовой допплерографии злокачественное образование яичника от доброкачественного отличает: большее количество сосудов в опухоли; преимущественно центральное расположение зон васкуляризации в образовании; наличие множественных цветовых локусов в перегородках и солидных папиллярных разрастаниях опухоли.
- В целом для доброкачественных опухолей яичников характерны низкая скорость и высокая резистентность артериального внутриопухолевого кровотока, а для злокачественных - высокая скорость и низкая резистентность.
- В новообразованиях яичников важной особенностью внутриопухолевого кровотока является монотонность значений допплерометрических показателей в доброкачественных опухолях (допплерометрический мономорфизм) и значительная вариабельность этих показателей в злокачественных опухолях (допплерометрический полиморфизм).
- Для доброкачественных новообразований не характерно достоверное изменение допплерометрических показателей в зависимости от возраста больных, гистотипов и размеров опухолей, а также локализации внутриопухолевых цветовых локусов.
- Для доброкачественных новообразований характерно повышение скорости и снижение резистентности артериального кровотока при гнойно-некротическом воспалении, что может быть причиной ложноположительных результатов при диагностике рака яичников.
- Для злокачественных новообразованиях не характерно достоверное изменение допплерометрических показателей в зависимости от возраста больных и гистотипов опухолей.
- Для злокачественных новообразований характерно увеличение скорости артериального и венозного кровотока, а также снижение резистентности артериального кровотока с увеличением размеров опухолей;
- Для злокачественных новообразований характерно снижение резистентности артериального кровотока от периферии к центру опухоли;
- Для злокачественных новообразований характерно снижение скорости артериального и венозного кровотока, а также понижение резистентности артериального кровотока с возрастанием стадии онкопроцесса;
- Для злокачественных новообразований характерно увеличение скорости и снижение резистентности артериального кровотока с уменьшением степени дифференцированности;
- Для злокачественных новообразований характерна более высокая максимальная скорость внутриопухолевого венозного кровотока по сравнению с доброкачественными новообразованиями
- Для эффективной дифференциальной диагностики доброкачественных и злокачественных опухолей яичников оптимально сочетанное использование разработанных пороговых значений МССА 19.0 см/с и (или) ИРмин. 0.44 и (или) МСВК 5.0 см/с (точность 93.8%).
- " Отсутствие внутриопухолевого кровотока позволяет с высокой вероятностью предположить отсутствие злокачественного процесса.

