ГЕМИКОЛЭКТОМИЯ (греч. hemi- полу + kolon толстая кишка + ektome вырезание, иссечение) операция резекции толстой кишки с удалением половины ее протяженности.
Показания
Показания к Г. рак толстой кишки, распространенный полипоз, отдельные формы кишечной непроходимости (заворот, узлообразование, инвагинация) при необратимых нарушениях кровообращения в стенке толстой кишки. В зависимости от того, какая половина толстой кишки подлежит удалению, различают правостороннюю и левостороннюю Г. т. к. в силу анатомических условий и техники выполнения каждая из них имеет свои особенности. Выполнение Г. а не ограниченной резекции толстой кишки обусловлено особенностями кровоснабжения толстой кишки, необходимостью широкого удаления регионарных лимф, узлов при злокачественных поражениях и большей надежностью межкишечного анастомоза, наложенного на поперечную ободочную кишку, покрытую брюшиной по всей ее окружности.
Противопоказания — неоперабельная опухоль.
Подготовка больных к операции
Кроме общепринятых леч. мероприятий, направленных на устранение нарушений белкового и водно-солевого баланса и часто имеющейся анемизации больных, первостепенное значение имеет полноценное очищение кишечника и подавление микрофлоры. Первое достигается предварительной дачей слабительных и назначением очистительных клизм. С целью подавления микрофлоры толстой кишки применяют антибиотики с учетом чувствительности к ним толстокишечной флоры. Схема наиболее распространенной и быстрой (однодневной) подготовки толстой кишки к операции следующая: за сутки до операции в 6 час. утра внутрь дают 50 мл 25% раствора сульфата магния, начиная с 10 час. утра каждые 3 часа (10 час. 13 час. 16 час. 19 час. 21 час.) per os — по 250 000 ЕД мономицина и 1,0 г этазола, очистительная клизма на ночь; в 6 час. утра в день операции — 250 000 ЕД мономицина и 1,0 г этазола per os, в 8 час. утра очистительная клизма.
Техника операции
Правосторонняя гемиколэктомия
Брюшную полость чаще всего вскрывают срединным или правым параректальным разрезом, отдельные хирурги применяют и косопоперечный разрез. После вскрытия и ревизии брюшной полости приступают к мобилизации правой половины толстой и конечного отрезка подвздошной кишки. Для этого рассекают париетальную брюшину по наружной переходной складке вдоль наружного края восходящей ободочной кишки, начиная от правого изгиба до слепой кишки, огибая последнюю снизу. После этого восходящую ободочную и слепую кишку тупым путем вместе с забрюшинной клетчаткой и питающими кишку сосудами легко смещают к середине и кверху. Путем пересечения с предварительным лигированием диафрагмальнотолстокишечной связки мобилизуют правый изгиб кишки, после чего мобилизуют правую половину поперечной ободочной кишки на 6—10 см левее изгиба.
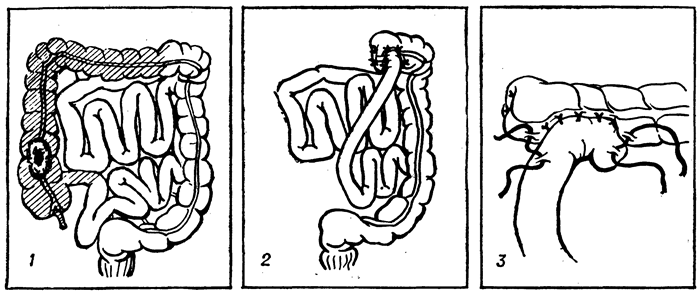
Рис. 1. Схема операции правосторонней гемиколэктомии: 1 — резецируемые правая половина толстой кишки с новообразованием и частично тонкая кишка заштрихованы; 2 — часть кишечника удалена, произведено наложение илеотрансверзоанастомоза конец в бок; 3 — вариант наложения илеотрансверзоанастомоза бок в бок.
Рассечение брыжейки конечной петли подвздошной кишки с последующим пересечением этой кишки производят, отступив на 10—20 см (редко больше) от илеоцекального клапана. В зависимости от распространенности процесса лигируют и пересекают основной ствол подвздошно-ободочной артерии или только ее толстокишечную ветвь с сохранением подвздошной кишечной ветви. После перевязки и пересечения правой ободочной артерии и ее ветвей, а также правой ветви средней ободочной артерии пересекают поперечную ободочную кишку и резецируют правую половину толстой кишки вместе с конечным отрезком подвздошной (рис. 1,2). Непрерывность кишечного тракта восстанавливают созданием анастомоза между подвздошной кишкой и остающейся частью поперечной ободочной, который может быть выполнен в различных вариантах (рис. 1, 2 и 3): конец в бок, бок в конец, бок в бок в изоперистальтическом или антиперистальтическом направлении и конец в конец (см. Илеотрансверзостомия). Наиболее распространенными являются анастомозы конец в бок и бок в бок. После завершения анастомоза образующаяся щель между краями брыжеек последней петли подвздошной и остающейся части поперечной ободочной кишки должна быть обязательно ушита из-за возможности проскальзывания в нее и ущемления кишечных петель с развитием кишечной непроходимости. Правостороннюю Г. часто связывают с именем Фридриха (P. L. Friedrich), который внес ряд предложений, касающихся отдельных деталей техники выполнения этой операции гл. обр. у больных раком правой половины толстой кишки. В частности, он рекомендовал накладывать анастомозы только на хорошо подвижных участках кишки, избегая наложения их на фиксированных участках ее, где отсутствует брыжейка. В связи с этим при опухолях слепой и восходящей ободочной кишки он предложил производить резекцию всей правой половины толстой кишки вместе с печеночным углом ее и не менее 1/3 поперечной ободочной кишки, а при локализации опухоли в области правого изгиба производить удаление правой половины толстой кишки и большей части поперечной ободочной.
Левосторонняя гемиколэктомия
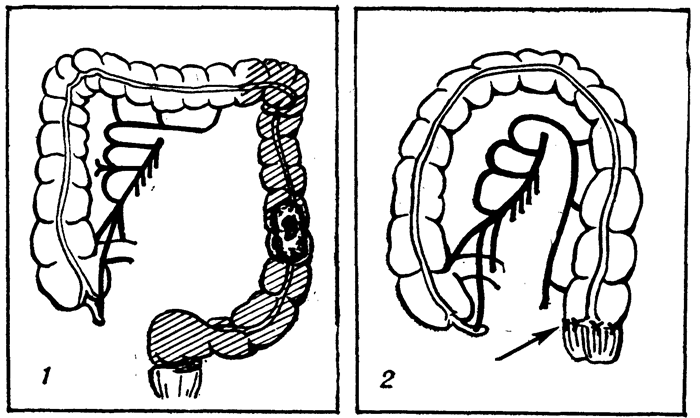
Рис. 2. Схема операции левосторонней гемиколэктомии: 1 — резецируемая левая половина толстой кишки с новообразованием заштрихована; 2 — операция завершена, часть кишечника удалена, произведено наложение анастомоза конец в конец между ректосигмоидальным отделом кишки и перемещенной на сосудистой ножке поперечной ободочной кишкой (стрелкой указано место анастомоза).
Брюшную полость вскрывают срединным или левым параректальным разрезом и после ревизии и установления показаний к выполнению Г. приступают к мобилизации левой половины толстой кишки. Для мобилизации и выведения из брюшной полости удаляемого участка кишки мобилизуют левый, а иногда и правый изгиб ободочной кишки с лигированием и пересечением диафрагмально-толстокишечной связки и пересечением левой половины желудочно-ободочной связки. При удалении левой половины толстой кишки вместе с брыжейкой перевязывают основной ствол нижней брыжеечной артерии после отхождения ее от передней стенки аорты; кровоснабжение оставляемого для анастомозирования ректосигмоидального отдела кишки осуществляется только за счет средних прямокишечных артерий, отходящих от внутренней подвздошной артерии. В связи с этим, выбирая место для пересечения кишки при резекции, следует убедиться в полноценности кровоснабжения оставляемого для анастомозирования отрезка ректосигмоидального отдела кишки. К этому участку кишки перемещают оставляемую часть правой половины поперечной ободочной кишки вместе с мобилизованным правым изгибом ее и восходящей кишкой и накладывают анастомоз чаще конец в конец (рис. 2). Когда эту операцию производят по поводу доброкачественных заболеваний и необходимости в удалении всей брыжейки и регионарных лимф, узлов нет, основной ствол нижней брыжеечной артерии в корне брыжейки можно сохранить для кровоснабжения через ее конечные ветви (верхняя прямокишечная и сигмоидальная артерии) оставляемого надампулярного отрезка толстой кишки.
В послеоперационном периоде первые 3—4 дня продолжают вводить антибиотики и проводят мероприятия, направленные на предупреждение пареза жел.-киш. тракта. При выраженном парезе кишечника после левосторонней Г. показана разгрузочная цекостомия (см.), уменьшающая риск развития несостоятельности швов анастомоза. Многие хирурги высказываются за расширение показаний к профилактическому наложению цекостомы в момент проведения основной операции у ослабленных, истощенных и анемизированных больных. Другие при подобных положениях предпочитают завершать операцию введением к зоне анастомоза через задний проход зонда или выведением приводящего отрезка кишки (после резекции ее) наружу в виде временного одноствольного противоестественного заднего прохода (см. Anus praeternaturalis), а зашитый отводящий отрезок погружают в брюшную полость, разбивая операцию на два этапа и откладывая наложение межкишечного анастомоза на второй момент после улучшения общего состояния больного.
Осложнения
Основным осложнением после операции Г. является разлитой или ограниченный перитонит (см.). Различают две основные группы послеоперационных перитонитов: перитонит, развивающийся при полном герметизме швов межкишечного анастомоза, связанный с инфицированием брюшной полости в момент операции, и перитонит, вызванный несостоятельностью швов межкишечного анастомоза. При применении антибиотиков в процессе предоперационной подготовки, во время операции и в послеоперационном периоде перитониты первой группы встречаются сравнительно редко. Профилактика их заключается в щадящем проведении операции с тщательным соблюдением всех правил асептики (см.).
Чаще встречается послеоперационный перитонит, обусловленный недостаточностью швов межкишечного анастомоза. Клинические проявления его, как правило, выявляются на 4—6-е сутки после операции. Профилактика послеоперационных перитонитов данной группы заключается в специальной подготовке больных, разгрузочной цекостомии или отказе от одномоментной операции с наложением внутрибрюшного анастомоза после резекции кишки. При появлении признаков перитонита в послеоперационном периоде показана срочная релапаротомия, и чем раньше она будет сделана, тем больше шансов на успех последующего лечения. В большинстве подобных случаев несостоятельный анастомоз выводят за пределы брюшной полости в виде калового свища, а при невозможности его выведения вследствие инфильтрации и плохой мобильности этого участка кишки — выключают зону анастомоза путем пересечения приводящего отрезка кишки выше анастомоза с наложением на него полного (временного) калового свища и последующей отграничивающей тампонадой области несостоятельного анастомоза.
Послеоперационная летальность при Г. колеблется в широких пределах. Это объясняется тем, что Г. применяют при различных болезненных процессах, а исходы операции находятся в прямой зависимости не только от характера болезненного процесса, но и от степени его проявления и стадии развития. Так, при операциях по поводу острой кишечной непроходимости (завороты или узлообразования) в ранних стадиях послеоперационная летальность не превышает 2—5%, а при некрозе кишки она возрастает во много раз. При раке толстой кишки, при плановых операциях, проводимых после надлежащей подготовки, послеоперационная летальность колеблется в пределах 1,5 — 4%, а при экстренных операциях по поводу обтурационной кишечной непроходимости, вызванной опухолью, особенно при перфорации опухоли, она достигает 50—60%.

