Менингиома – опухоль из клеток оболочек головного мозга. Составляют 14-19% первичных внутричерепных опухолей. В 95% случаев – относятся к доброкачественным (1-я степень злокачественности) и характеризуются медленным темпом роста. Остальные 5% - это более агрессивные варианты менингиом (2-й и 3-й степени злокачественности), характеризующиеся ускоренным ростом, инфильтрацией оболочек и прилежащего мозгового вещества, склонностью к рецидивам после хирургического удаления. Менингиомы могут образовываться как под основанием мозга, так и над его поверхностью, и между полушариями. Пик встречаемости менингиом – 45 лет. Женщины болеют менингиомами примерно вдвое чаще мужчин. В 1.5% случаев – встречаются в детском и юношеском возрасте, из них примерно в 1/4-1/5 случаев как проявления нейрофиброматоза
Симптомы
Симптомы заболевания во многом зависят от места локализации опухоли и могут проявляться в виде:
- головных болей;
- нарушения координации движений;
- глазодвигательных нарушений (косоглазие, двоение, опущение верхнего века);
- нарушений зрения – снижения остроты или ограничения периферического зрения
- чувствительных или двигательных нарушений в конечностях противоположной стороны тела
- эпилептических приступов различной структуры
- психо-эмоциональных нарушений
Менингиомы больших размеров могут сопровождаться симптомами повышения внутричерепного давления (головная боль с тошнотой и рвотой), могут вызывать клинические симптомы сдавления мозга и ликворопроводящих путей и угрожать жизни пациента
Диагностика
При СКТ – гиперденсивный сигнал в нативных изображениях отмечается в 70-75%. При введении контрастного вещества – активно и гомогенно его накапливает. На МРТ сигнал изоинтенсивный с серым веществом в Т1 режиме и изо- или гипоинтенсивный в Т2 режиме. Накопление контраста также выраженное, чаще гомогенное. В большинстве случаев опухоли имеют широкий матрикс (зону исходного роста) и т.н. «дуральные хвосты» по оболочке (при контрастировании). Наличие «ликворной щели» является частым, но не абсолютным симптомом. В 16-25% случаев отмечаются признаки обызвествления, в 10-15% - наличие кист в паренхиме опухоли. Перифокальный отек может встречаться примерно у 60% больных и связан как с локализацией опухоли (чаще при конвекситальном и парасагиттальном расположении), а также с гистологическим подтипом (чаще при анапластических вариантах). Большинство менингиом активно кровоснабжаются. Эта особенность учитывается при проведении дифференциального диагноза с другими опухолями основания черепа возможно применение СКТ-перфузии (CBF=36,43-112,02ml/100g/min; CBV=2,95-9,7 mg/100g; MTT 3,9-13”, PS=9,28-55)
Лечение
В настоящее время выделяют несколько основных методов лечения менингиом.
- Хирургическое удаление. Успешность хирургического вмешательства зависит от нескольких факторов – от расположения опухоли по отношению к функционально важным отделам мозга, от близости сосудов и черепно-мозговых нервов, а также от размера менингиомы. Оперативное удаление менингиомы в большинстве случаев заканчивается благополучно. Пациенты относительно быстро могут вернуться к нормальному образу жизни. Однако, вероятность рецидива (повторного образования опухоли) может достигать 20% и более в сроки свыше 10 лет наблюдения и зависит в первую очередь от гистологического подтипа опухоли и радикальности ее удаления.
| Simpson I | тотальное удаление опухоли вместе с матриксом |
| Simpson II | тотальное удаление опухоли с коагуляцией матрикса |
| Simpson III | частичное удаление опухоли |
| Simpson IV | декомпрессия |
| Simpson V | биопсия |
Табл. 1 Оценка степени радикальности удаления менингиом (D. Simpson)
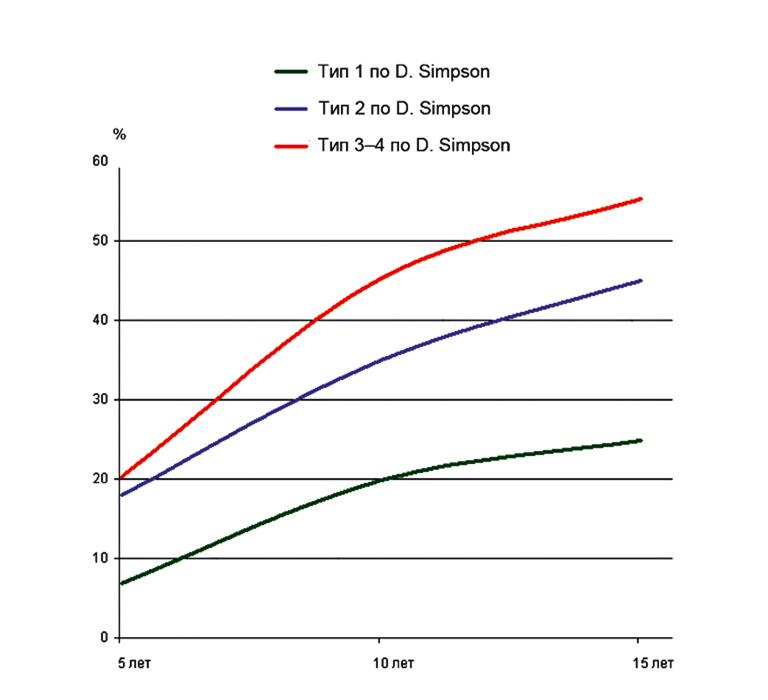
График 1. Зависимость вероятности рецидива менингиомы от радикальности удаления (Журнал Вопросы нейрохирургии имени Н.Н. Бурденко, № 4, 2013)
| Степень злокачественности | 5 лет после операции |
| Доброкачественные (grade I) | 3% |
| Атипические (grade II) | 38% |
| Анапластические (grade III) | 78% |
Табл. 2 Вероятность рецидива после тотального удаления (Simpson I-II) в зависимости от степени злокачественности менингиом (Jaaskelainen J, Haltia M, Servo A. Atypical and anaplastic meningiomas: radiology, surgery, radiotherapy, and outcome. Surg Neurol 1986; 25:233–242)
Послеоперационные неврологические нарушения варьируют от 0 до 33% (в среднем 23%), в случае же удаления глубинно расположенных опухолей (например, из петрокливальной области) неврологический дефицит развивается в 20-55%. Послеоперационная летальность в хирургии менингиом в среднем составляет 6-8,5%.
- Альтернативой хирургическому вмешательству при лечении менингиом является стереотаксическое облучение. Этот современный метод облучения отлично себя зарекомендовал при лечении опухолей с локализацией в труднодоступных местах, когда удаление сопряжено с высоким риском функциональных нарушений и хирургических осложнений. Выделяют стереотаксическую радиохирургию – облучение небольших (до 3 см) опухолей с максимальной точностью, за один раз, высокой дозой ионизирующего излучения, а также стереотаксическую радиотерапию – отличающуюся меньшей разовой дозой излучения, большим количеством сеансов лечения, необходимых для получения желаемого результата, меньшей точностью, но возможностью облучения более крупных опухолей.
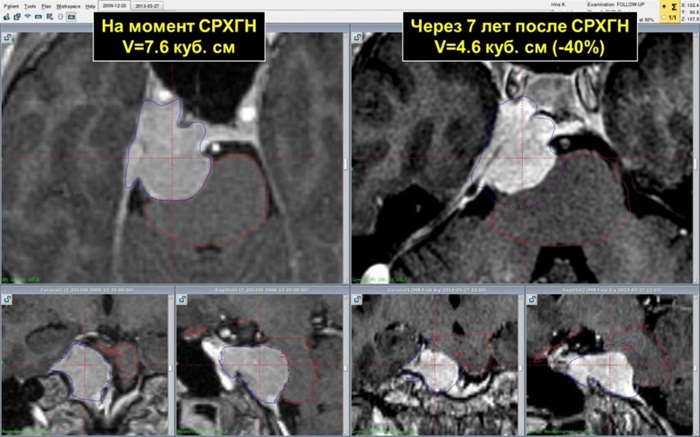
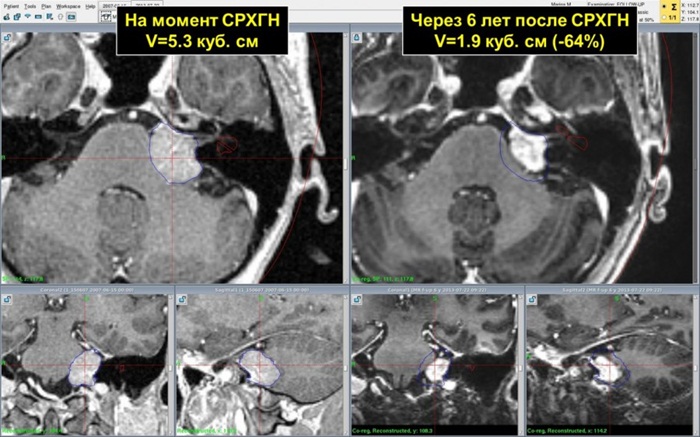
Для стереотаксической радиохирургии чаще и дольше всего используется Гамма-нож. Данные литературы свидетельствуют, что контроль роста доброкачественных менингиом составляет 92-95% (т.е. всего 5-8% рецидивов) при наблюдении свыше 10 лет после радиохирургии, с сохранением высокого уровня качества жизни. Менингиомы 2-й и 3-й степени злокачественности рецидивируют чаще, однако важным преимуществом применения Гамма-ножа перед другими методами лечения является возможность неоднократного использования и низкий (в сравнении с другими методами) уровень осложнений.
Таким образом, при менингиомах внутричерепной локализации применение Гамма-ножа является оптимальным методом лечения, потому что:
- ведет к продолжительному контролю опухолевого роста, который проявляется стабилизацией размеров или уменьшением опухоли;
- имеет минимальный риск появления новой или усугубления имеющейся неврологической симптоматики;
- позволяет быстро вернуться к повседневной жизненной активности.
Радиохирургическое лечение не показано при:
- больших опухолях (должно быть проведено удаление);.
- наличии выраженной неврологической симптоматики связанной или нет с наличием масс-эффекта;
- опухолях зрительного нерва с сохранным зрением (проводится фракционированное облучение).

