Патологическая анатомия. Доброкачественные опухоли соединительнотканного происхождения (фибромы, липомы, миксомы, хондромы и лимфангиомы) в поджелудочной железе наблюдаются крайне редко.
Среди доброкачественных новообразований поджелудочной железы эпителиального происхождения заслуживают внимания островковые (см. Инсулома) и экскреторные аденомы, развивающиеся из эпителия выводных протоков. Аденомы, растущие из ацинозной паренхимы железы, ставятся под сомнение.
Экскреторные аденомы встречаются сравнительно редко. Они могут развиваться в любом отделе поджелудочной железы, чаще в очагах склероза. Гистологически — это очаговые разрастания высокого однослойного эпителия, выстилающего выводные протоки. Иногда опухоль имеет папилломатозный характер. Нередко в аденомах встречаются кисты различной величины, выстланные уплощенным эпителием. При преобладании кист опухоль приобретает вид цистаденомы.
Злокачественные опухоли соединительнотканного происхождения также сравнительно редки. Среди них преобладают веретенообразно- или полиморфноклеточные саркомы, реже встречаются гигантоклеточные опухоли, ретикулосаркомы.
Рак поджелудочной железы макроскопически имеет вид ограниченного бугристого плотного, иногда мягкого (аденокарцинома) узла серо-белого цвета, лишенного дольчатости, присущей П. ж. Иногда он распространяется диффузно на различном протяжении или инфильтрирует железу целиком. Ткань опухоли частью некротизируется. Некротические участки в последующем разжижаются, в результате чего образуются полости, псевдокисты.
По гистологическому строению различают раки, развивающиеся из эпителия протоков, железистой паренхимы и из островкового эпителия. Наиболее часто встречается скирр, состоящий обычно из мелких клеток, преимущественно полигональной формы, которые располагаются в виде тяжей или ячеек. Они внешне сходны с эпителием железистой паренхимы, иногда же с эпителием островков Лангерганса, отличаясь от них выраженным полиморфизмом.
Аденокарциномы, встречающиеся в поджелудочной железе несколько реже, бывают мелко- и крупноячеистыми (или цилиндроклеточными).
Последние наблюдаются чаще в головке поджелудочной железы, обычно богаты стромой и очень похожи на рак желчных путей, вследствие чего метастазы этих двух форм опухолей можно легко спутать. Считают, что цилиндроклеточные аденокарциномы происходят из конечных ветвлений протоков поджелудочной железы. Строение мелкоячеистых аденокарцином напоминает структуру железистой паренхимы П. ж. Возможно, что эта форма рака связана по происхождению с эпителием железистых пузырьков. Редко встречаются в П. ж. папиллярные аденокарциномы и цистоаденокарциномы, слизистые и плоскоклеточные (ороговевающие и неороговевающие) раки. Последние, вероятно, развиваются из плоского эпителия, возникающего в результате метаплазии эпителия протоков при хроническом воспалении. Кроме того, в поджелудочной железе встречаются аденоканкроиды, базальноклеточные и анапластические раки, а также псаммокарциномы (см. Опухоли, Рак). Морфологическая картина рака П. ж. и его клиническое течение зависят от локализации опухоли. Наиболее частые раки головки П. ж. могут сдавить выводной проток железы, что приводит к расширению дистального отдела его и постепенной атрофии железистой ткани.
При этом хорошо сохраняются островки Лангерганса. Сдавление желчевыносящего протока может вызвать застойную желтуху. Нередко к этому присоединяется тромбоз ветвей воротной вены с прорастанием в них опухоли и последующим нагноением. Распространение тромбоза или эмболия могут привести к закупорке основного ствола воротной вены и развитию асцита, иногда инфарктов печени. Инфильтрация или обрастание раком двенадцатиперстной кишки приводит к сужению ее просвета, иногда с непроходимостью. При распаде опухоль может прорваться в просвет двенадцатиперстной кишки, реже в полость желудка. Очень трудно определить первичную локализацию опухоли, если раковая ткань захватывает проток поджелудочной железы в области фатерова соска и находящийся здесь желчевыносящий проток.
Метастазируют раки П. ж. прежде всего в регионарные лимфатические узлы, которые иногда сливаются с основной опухолью. Развивающиеся таким образом конгломераты могут приобрести значительные размеры и бывают доступными для пальпации, особенно у истощенных больных, и нередко ошибочно принимаются за рак желудка. Опухоль метастазирует также в печень, легкие, иногда в кости.
По брюшине распространяются преимущественно раки хвоста поджелудочной железы. Раки головки менее склонны к генерализованному метастазированию.
Метастазы злокачественных опухолей из других органов в П. ж. редки. Они встречаются иногда при раке желудка, реже саркоме, хорионэпителиоме и меланоме. За метастазы злокачественных новообразований в П, ж. нередко принимают опухолевую ткань, врастающую в железу из других органов (рак желудка). Встречается прорастание паренхимы поджелудочной железы раковой тканью из близлежащих лимфатических узлов, пораженных метастазами.
Клиническая картина и течение. Аденомы (adenoma pancreatis) могут быть островкового (insuloma) и железистого (cystadenoma pancreatis) происхождения.
Макроскопически они имеют вид небольшого солитарного узла округлой или овоидной формы размером от 1 до 3 см (рис. 4). Аденома островков П. ж. может встречаться в любом возрасте (чаще от 30 до 50 лет) и протекать без каких-либо клинических симптомов. В связи с преимущественным расположением островковой ткани в хвосте и теле железы аденомы чаще локализуются в этих отделах П. ж. Наряду с одиночными встречаются множественные аденомы (у 12% больных). Кроме доброкачественных, встречаются злокачественные аденомы. Несомненным критерием злокачественной метаплазии служат метастазы.
Рис. 4. Аденомы островковой ткани поджелудочной железы (по Уипплу).
Аденомы островковой ткани (см. Инсулома) могут быть функционально активными, приводить к избыточному выделению инсулина, или функционально пассивными и не вызывать явлений гиперинсулинизма. Особенностью клиники опухолей островковой ткани поджелудочной железы является возникновение приступов спонтанной гипогликемии (см.) в результате избыточной секреции инсулина, выделяемого тканью новообразования. Резкое изменение тканевого обмена, возникающее в результате гипогликемии, сопровождается расстройством окислительных процессов и недостаточным питанием нервной ткани, вызывая состояние, подобное гипоксии мозга (психические нарушения, симптомы раздражения центральной и вегетативной нервной системы, потеря сознания). Могут наблюдаться также симптомы, связанные с нарушением деятельности мозжечка, гипоталамической области и
базальных ганглиев (картина моторного возбуждения). В последнюю очередь нарушаются функции продолговатого мозга с расстройствами дыхания, падением сосудистого тонуса и сердечной деятельности. В ряде случаев отсутствует параллелизм между тяжестью гипогликемического состояния и уровнем содержания сахара в крови. Синдромы гиперинсулинизма и гипогликемии возникают эпизодически или постепенно нарастают. Легкие проявления гиперинсулинизма наступают лишь при утомлении, голоде, усиленном физическом напряжении. Тяжелые приступы коматозного характера с потерей сознания и судорогами нередко могут наблюдаться при больших перерывах в еде, физическом напряжении, у женщин во время менструации. Прием пищи может предупредить развитие приступа или быстро устранить симптомы гиперинсулинизма. Наблюдаются также нарушения психики (чувство страха, состояние дезориентации, эмоциональная неустойчивость, повышенная раздражительность и др.). При длительном течении болезни могут наблюдаться исхудание и развитие мышечной атрофии (дегенеративные изменения мышечных волокон в результате исчезновения гликогена в мышцах).
Для выявления гипогликемических состояний большое значение имеют пробы с сахарной нагрузкой, с инсулином и с адреналином. Характерны сахарные кривые с низкими исходными цифрами, которые не поднимаются после сахарной нагрузки выше 120—130 мг% и снова быстро падают до исходного низкого уровня; уровень сахара крови в межприступном периоде может быть нормальным или ниже нормы (50—70 мг%). Во время приступа гиперинсулинизма уровень сахара может снизиться до 30—35 мг%, а иногда даже до 15—20 мг%.
Для обоснования диагноза гиперинсулинизма, обусловленного аденомой островковой ткани, важно распознать следующую триаду симптомов: 1) возникновение гипогликемического приступа при больших перерывах в еде и при сильном утомлении; 2) падение сахара крови до 50 мг% или ниже во время приступа; 3) быстрое прекращение приступа под влиянием приема глюкозы. Инсулиновая проба (определение сахара крови после введения 5—15 ЕД инсулина) дает более отчетливый результат, чем обычное определение сахарной кривой. При проведении пробы с адреналином содержание сахара в крови исследуется после введения 0,5 мл 0,1% раствора адреналина. В норме при этой пробе происходит длительное и значительное повышение уровня сахара в крови вследствие мобилизации адреналином запасов гликогена из тканевых депо, а при инсулярной гипогликемии опухолевого генеза этого не наблюдается.
Основная трудность диагноза опухоли островковой ткани поджелудочной железы заключается в том, что нередко спонтанная гипогликемия как проявление общего нарушения углеводного обмена может зависеть от различных патологических состояний: гипертрофии и гиперплазии островковой ткани при хроническом панкреатите, общих нарушений нейроэндокринной регуляции, органических поражений нервной системы и др. Решению вопроса об органическом или функциональном характере гиперинсулинизма может помочь тщательный анализ клинической картины. Так, при функциональном гиперинсулинизме нет связи между приступами гипогликемии и перерывами в приемах пищи, а уровень сахара при адреналиновой пробе может повыситься.
Солидные аденомы и цистаденомы поджелудочной железы наблюдаются редко и представляют собой фиброэпителиальные новообразования. Цистаденомы имеют, в отличие от солидных аденом, вид мешотчатых опухолей, в связи с чем их относят в группу опухолевых кист.
Лечение больных опухолями островковой ткани должно начинаться с устранения и предупреждения гипогликемических кризов. Приступ спонтанной гипогликемии может быть ликвидирован путем дачи больному сахара или введения в вену 50 мл 40% глюкозы, а также путем инъекции адреналина или эфедрина с целью мобилизации запасов гликогена в организме. Назначается диета с достаточным (но не с избыточным) содержанием углеводов, с частыми, регулярными приемами пищи (6 раз в день), ограничивается нагрузка в работе. Показаны бромиды и барбитураты для уменьшения возбудимости ЦНС; в некоторых случаях назначают гормоны передней доли гипофиза, препараты коры надпочечников, адренокортикотропный гормон (см.), кортизон (см.).
Основным методом лечения аденом поджелудочной железы всех видов является оперативное их удаление.
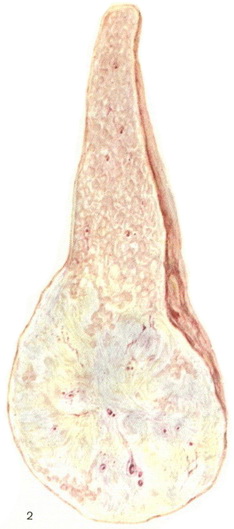
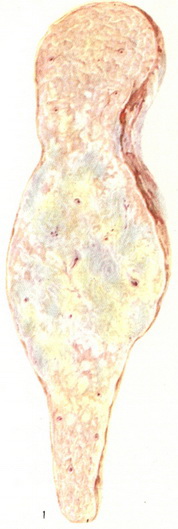
Рак поджелудочной железы локализуется чаще всего в головке (цветн. рис. 2). Иногда головка железы поражается вторично в связи с распространением опухоли с тела или хвоста.
Тотальное распространение рака по всей железе наблюдается почти в 2 раза реже, чем поражение раком одной головки. Локализация раковой опухоли в теле железы (цветн. рис. 1) и особенно в хвостовой ее части встречается реже. Раковая опухоль может располагаться как в глубине П. ж. так и более поверхностно, причем эти особенности расположения могут оказать влияние на развитие клинической картины.
Раковая опухоль встречается в виде ограниченного узла или диффузного уплотнения. Размеры опухоли могут быть различными: от маленьких узелков до величины головы взрослого человека. Как правило, большой величины достигают только опухоли тела и хвоста железы.
При пальпации опухоль представляется бугристой и плотной, однако подобная плотность определяется и при хронических фиброзных панкреатитах, что может вызвать затруднения для диагностики и даже во время операции.
В развитии клинической картины рака имеют важное значение способ распространения опухоли за пределы органа и характер метастазирования. Рак может распространяться непосредственно по железе и прорастать в соседние анатомические образования: нижний отдел желчевыносящего протока (при раке головки), двенадцатиперстную и поперечную ободочную кишки, реже сосуды селезенки, воротную, верхнюю брыжеечную и нижнюю полую вены. При прорастании желудка или двенадцатиперстной кишки в них развиваются раковые язвы. Опухоль может распространяться гематогенно по кровеносным сосудам, в первую очередь по воротной вене. В этих случаях возможен тромбоз внутрипеченочных ветвей воротной вены.
Распространение элементов опухоли возможно и по периневральным пространствам. По-видимому, такой путь является одной из причин столь сильных абдоминальных болей при раке поджелудочной железы. Часто наблюдающееся образование множественных тромбов (венозных) И. В. Давыдовский ставит в связь с тромбопластическими свойствами трипсина, отделяемого опухолью, и повышением свертываемости крови. Нередко рак поджелудочной железы сочетается с жировой инфильтрацией печени.
Клиническая картина рака П. ж. отличается полиморфизмом, что обусловлено различными причинами: величиной опухоли; ее локализацией (например, рак головки сопровождается механической желтухой, которой обычно не бывает при раке иной локализации); темпами роста опухоли (одни опухоли обладают более быстрым ростом, другие более медленным; например, раки, происходящие из эпителия выводных протоков, быстрее приводят к закупорке панкреатического протока); расположением ракового узла (поверхностное либо в глубине), а также наличием ограниченного узла либо диффузным прорастанием органа опухолью.
В клинике опухоли поджелудочной железы имеют значение: наличие раковой интоксикации и ряд общих явлений, вызванных ею (температурная реакция, изменение состава крови и т. д.); прорастание опухолью соседних органов (желудка, двенадцатиперстной кишки, печени, поперечной ободочной кишки и др.); сдавление близлежащих анатомических образований (органов, сосудов, нервных сплетений). Так, например, сдавление желчевыносящего протока ведет к механической желтухе, панкреатического протока — к панкреатической ахилии и к появлению в крови и моче панкреатических ферментов. При сдавлении солнечного сплетения возникают сильные боли, как и при сдавлении левого надпочечника. Может появиться интенсивная пигментация.
При сдавлении двенадцатиперстной кишки и желудка обнаруживают кровь в кале, явления кишечной непроходимости; сдавление аорты ведет к образованию псевдо-аневризматической опухоли. Сдавление воротной вены и брыжеечных вен вызывает асцит, развитие застойной селезенки — застой в желудочно-кишечном канале с геморроидальными кровотечениями. Сдавление нижней полой вены ведет к отечности и цианозу нижней половины туловища, нижних конечностей, застою в почках и т. д.
Наиболее часто диагностируется желтушная форма рака поджелудочной железы, связанная с локализацией опухоли в головке железы, сдавленней желчевыносящего протока и механической желтухой. Одновременное сдавление панкреатического протока ведет к задержке в железе панкреатических ферментов, которые всасываются в общий кровоток,
Безжелтушная форма рака поджелудочной железы (при поражении тела и хвостовой части железы) встречается значительно реже.
Наиболее характерным симптомом рака тела железы является тупая боль в подложечной области постоянного характера, временами усиливающаяся и делающаяся резкой и невыносимой. Из надпупочной области боль иррадиирует в левое подреберье, в поясничную область с левой стороны, иногда принимает опоясывающий характер. В ряде случаев сидячее положение с наклоном вперед несколько облегчает боль. Появление резких болей, иногда не поддающихся действию морфина, объясняют сдавлением опухолью солнечного сплетения и прорастанием ее в брюшину.
При продолжительном сдавлении и раздражении заложенной в солнечном сплетении хромаффинной субстанции может развиться меланотическая пигментация кожи. При этой форме рака также возможны нарушение внешнесекреторной функции П. ж. и связанные с этим кишечные расстройства. Вообще опухоль П. ж. трудно определить пальпаторно. Чаще удается ее прощупать, если она расположена в теле П. ж.
Наиболее редкой формой является рак хвостовой части железы. Клинические признаки его те же, что и рака тела железы. При этой форме рака в начальный период заболевания, пока еще нет прорастания опухолью всей железы, внешнесекреторная функция П. ж. не нарушается.
Возникшая в какой-либо части поджелудочной железы раковая опухоль распространяется в первую очередь по самой железе. В связи с этим нередко наблюдаются диффузные, тотальные формы рака. Тотальное поражение раком П. ж. обычно протекает, как рак головки.
Метастазы рака П. ж. возникают очень рано. Рак тела и хвоста отличается более ранним и более распространенным метастазированием, чем рак головки П. ж.
Симптоматология рака поджелудочной железы сложна, так как нет строго очерченной клинической картины заболевания. В связи с этим при диагностике важно учитывать совокупность симптомов и признаков, наличие синдромов, характерных для тех или иных форм. Наиболее ранними признаками, обращающими на себя внимание больного, являются общий упадок сил, быстрая утомляемость и общая слабость, которые прогрессивно нарастают, наступает ухудшение аппетита, а вскоре и полная его потеря, поносы, возникающие без всякой видимой причины. Боли, разлитые по всему животу либо (чаще) в подложечной области или в левом подреберье, иррадиируют в область поясницы, чаще в левую ее половину, а иногда принимают характер опоясывающих. Очень часто наступает такое быстрое похудание и истощение, которые не наблюдаются ни при каком другом заболевании. Иногда в течение месяца больные теряют в весе 12 —15—18 кг. Быстрое катастрофическое истощение происходит вследствие недостаточного питания в связи с отсутствием аппетита, отсутствия в кишечнике панкреатических ферментов, усиленного распада белков и жиров в организме и, наконец, вследствие раковой интоксикации.
В некоторых случаях одним из самых первых признаков болезни бывает желтуха, появляющаяся без всяких предвестников.
Все эти симптомы развиваются на фоне нарушения деятельности пищеварительного аппарата. Наблюдаются различные диспептические явления — плохой аппетит, тошнота, отрыжка, иногда рвота, метеоризм, поносы или запоры, иногда усиленное слюноотделение. Недостаток или отсутствие в кишечнике важных панкреатических ферментов приводит к нарушению переваривания пищи; испражнения становятся обильными, светлоокрашенными, жировыми. В них макроскопически обнаруживаются непереваренные остатки пищи. В двенадцатиперстной кишке выявляется резкое снижение или отсутствие панкреатических ферментов.
Весьма важное диагностическое значение имеют обнаружение в дуоденальном содержимом опухолевых клеток и положительная реакция на скрытую кровь в кале.
При сдавлении опухолью панкреатического протока затрудняется отток секрета; панкреатические ферменты можно обнаружить в крови и моче. Содержание липазы и амилазы в крови повышается, в моче могут определяться высокие цифры диастазы. По мере роста опухоли и гибели паренхимы железы содержание в крови липазы и амилазы, а также диастазы в моче снижается. В случаях, когда возникает подозрение на рак поджелудочной железы, патологическая гипергликемическая кривая приобретает диагностическое значение. Большое значение в диагностике рака П. ж. имеет рентгенологическое исследование. Появление механической желтухи облегчает диагноз рака головки поджелудочной железы, хотя она является поздним симптомом. При этом следует иметь в виду (при дифференциальной диагностике) желчнокаменную болезнь, рак фатерова соска, рак желчного пузыря и желчных путей, и те случаи хронического фиброзного панкреатита, которые также могут обусловить механическую желтуху.
Важное диагностическое значение имеет при наличии механической желтухи пальпация растянутого безболезненного желчного пузыря — симптом Курвуазье — Терье. При закупорке просвета желчевыносящего протока камнем и застое желчи растяжение и увеличение желчного пузыря встречается очень редко. По Лепорскому, при раке головки и желтухе, а также при раке фатерова соска увеличенный пузырь находят в 80% случаев.
Реже наблюдаются такие симптомы, как пальпируемая опухоль, увеличение печени, асцит. Увеличение печени объясняется переполнением желчью и растяжением внутрипеченочных желчных ходов, а также (в более поздний период заболевания) метастазами в ней. Сдавление опухолью воротной вены, а также брыжеечных вен вызывает асцит. Другой причиной асцита может быть раковый перитонит в связи с раковыми метастазами по брюшине.
Нередким симптомом является повышение температуры тела, чаще субфебрильной и обусловленной инфекцией в обтурированных желчных путях, а также возможным распадом опухоли. В некоторых случаях, однако, повышение температуры наблюдается вместе с появлением первых симптомов заболевания. При клиническом исследовании крови, как правило, наблюдается ускорение РОЭ. В более поздние периоды заболевания обнаруживаются нерезко выраженная анемия и небольшой лейкоцитоз; последний при раке поджелудочной железы может быть связан не только с основным заболеванием, но и со вторичной инфекцией в желчных путях и появлением метастазов. При раке П. ж. в ряде случаев наблюдается тромбоцитоз (А. А. Шелагуров).
При механической желтухе важное диагностическое значение имеет определение содержания в крови не одного только билирубина, но и эфирорастворимого билирубина. Если содержание последнего в крови выше 2 мг% и при этом удается исключить обтурационную желтуху, вызванную злокачественным новообразованием желчных путей и печени, почти с несомненностью можно ставить диагноз рака П. ж.
Сочетание психических, эмоциональных нарушений, депрессии с острыми необъяснимыми болями в брюшной полости также позволяет заподозрить рак поджелудочной железы.
В начальный период рак П. ж. иногда напоминает язву желудка, холецистит, энтероколит. В первую очередь необходимо исключить рак желудка, печени, забрюшинных желез, опухоли желчных путей и пузыря, рак фатерова соска и хронический панкреатит. Большую помощь оказывает тщательно собранный анамнез. Указания на повторные приступы болей в правом подреберье с повышением температуры, желтухой и другими симптомами характерны для желчнокаменной болезни.
Важным дифференциально-диагностическим признаком является также нахождение или, наоборот, отсутствие в дуоденальном содержимом панкреатических ферментов. Последнее характерно для рака головки П. ж. Нормальное содержание панкреатических ферментов в дуоденальном содержимом указывает на проходимость панкреатического протока и говорит против рака головки поджелудочной железы, а при других соответствующих данных — за рак желчных путей и желчного пузыря.
Очень важна также оценка общего состояния больного. Резкое истощение и общая слабость, глубокий упадок сил особенно свойственны раку П. ж.
Проводя дифференциальную диагностику между раком головки поджелудочной железы и раком фатерова соска (см. Двенадцатиперстная кишка, опухоли), нужно помнить о сходных симптомах и признаках — механической желтухе, задержке панкреатических ферментов, наличии признаков панкреатической ахилии, симптоме Курвуазье—Терье и т. д.
Дифференциальный диагноз между раком головки П. ж. и той формой хронического фиброзного панкреатита, которая сопровождается желтухой, представляет значительные трудности и основывается главным образом на длительности заболевания. Для хронического фиброзного панкреатита характерно длительное течение с повторными болевыми приступами и безболевыми промежутками между ними, выраженными и затяжными нарушениями кишечного переваривания. В отличие от рака поджелудочной железы, боли в верхней половине живота при фиброзном панкреатите носят более умеренный характер, нет резкого нарушения общего состояния, резкого похудания и истощения.
Указывают на сочетание в большом числе случаев сахарного диабета и рака П. ж. Опорными пунктами для распознавания панкреатического рака при сахарном диабете являются: короткий диабетический анамнез в пожилом возрасте (в большинстве случаев менее одного года); быстро развивающаяся и неудержимо прогрессирующая потеря в весе (с момента появления симптомов диабета); неопределенные диспептические расстройства, возникающие одновременно с диабетом (отсутствие аппетита, тошнота, чувство полноты в верхней части живота); рефрактерность по отношению к пероральным антидиабетическим сульфаниламидным препаратам. Диагноз рака П. ж. является столь трудной задачей, что при серьезных подозрениях иногда необходимо прибегнуть к пробной лапаротомии.
К злокачественным опухолям поджелудочной железы относится также рак островков Лангерганса (аденокарцинома). Опухоль локализуется чаще в теле и хвосте железы и достигает небольших размеров. Злокачественные аденомы очень редки, встречаются в возрасте старше 40 лет, могут давать метастазы и характеризуются быстротой течения. Своеобразие клинической картины обусловливается способностью клеток опухоли продуцировать инсулин (гиперинсулинизм). Так как явления гиперинсулинизма могут наблюдаться и при доброкачественной аденоме П. ж. (см. Инсулома), надежным признаком для дифференциальной диагностики между ними служит наличие или отсутствие метастазов.
Профилактика рака поджелудочной железы сводится к предупреждению и лечению острых и хронических панкреатитов, борьбе с нарушениями питания и алкоголизмом.
Прогноз при раке П. ж. неблагоприятный. Продолжительность жизни больных от первых клинических проявлений 10—16 месяцев.
Лечение рака П. ж. исключительно оперативное.

