Рак прямой и ободочной кишки занимает 3-е место в мире по частоте возникновения среди всех видов злокачественных опухолей. В России заболеваемость выше среди мужчин (5,3% по сравнению с другими онконедугами), у женщин показатель составляет 4,7%. Современные направления в лечении этой болезни нацелены на максимальное сохранение функциональности органа. В частности, это достигается за счет внедрения в практику лапароскопических технологий, расширения списка показаний к сфинктеросохраняющим операциям при наличии низкорасположенных новообразований.
Особенности диагностики
Рак прямой кишки – это новообразование злокачественной природы, которое развивается из клеток внутренней оболочки органа. Как правило, оно локализуется в пределах 15 см от ануса. Чем выше степень поражения, тем больше риск прорастания метастаз, в частности, в ближайшие лимфоузлы.
Уровень злокачественности определяется дифференцированностью (чем выше значение, тем меньше опасность):
- высоко- (более 95% новообразования составляют железистые структуры);
- умеренно- (они занимают 50-95% клеток опухоли);
- низкодифференцированные (5-50%, часто больше половины новообразования занимает внеклеточная слизь);
- недифференцированные (определяются в менее 5%).
Чтобы определить стадию заболевания и создать эффективную тактику лечения, применяют разные диагностические методы:
- опрос пациента, анализ симптомов;
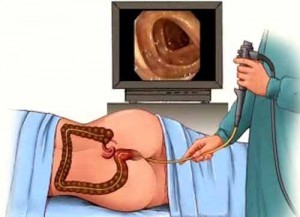
- колоноскопия (осмотр внутренней поверхности органа специальным зондом; позволяет увидеть опухоль, оценить ее размеры, месторасположение, угрозу осложнений, взять образец ткани для исследования – не менее 3-5 образцов);
- МРТ малого таза (магнитно-резонансная томография помогает с помощью магнитных волн увидеть патологии в мягких тканях; ее обязательно проходят перед химиотерапией, операцией, чтобы увидеть протяженность, глубину опухоли, оценить состояние лимфоузлов);
- УЗИ;
- КТ – компьютерная томография органов брюшной полости с внутривенным контрастированием (введение специального вещества помогает увидеть минимальные новообразование, наличие кровотока в их структуре);
- рентгенография грудной клетки;
- клинический, биохимический анализ крови;
- ЭКГ (исследование электрических полей, формирующихся во время работы сердца);
- анализ на раковый антиген РЭА, СА 19.9.
Совет: как подготовиться к колоноскопии кишечника. За 3 дня до процедуры нужно соблюдать бесшлаковую диету. Проводят процедуру натощак, в первой половине дня, как правило, под внутривенным обезболиванием. Перед этим пациент обязательно очищает кишечник, если рекомендовано врачом – принимает специальный лекарственный раствор.
Во время подготовки к операции могут делать дополнительные диагностические тесты: УЗДГ (ультразвуковое исследование кровеносных сосудов) шеи, нижних конечностей, оценку свертываемости крови, эхокардиографию (ультразвуковое исследование сердца), назначить консультацию кардиолога, невропатолога, эндокринолога.
Методы лечения
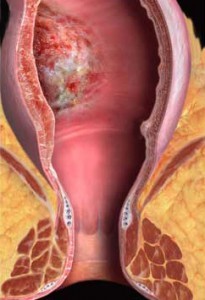
Рак прямой кишки
Базовый метод лечения больных раком прямой кишки – это хирургическое вмешательство. На ранних этапах развития болезни возможно частичное удаление органа с максимальным сохранением функциональности без применения комбинированных методов. В таком случае размеры новообразования не превышают 3 см, а болезнь поражает не более 30% окружности органа.
Если опухоль расположена в среднем, нижнем отделах кишки, в большинстве случаев проводят тотальную резекцию (мезоректумэктомию, когда вырезают сам орган, анальный канал, сфинктер, накладывают колостому – хирургически выводят часть ободочной кишки наружу для дренажа кишечника). Более щадящие форматы операции предполагают частичное извлечение тканей.
Главное последствие удаления толстой кишки – это пожизненная смена стиля и качества жизни (строгая диета; костолома исполняет роль заднего прохода, а толстая кишка берет на себя функции прямой: накапливание и удержание каловых масс). Вмешательство проводят методом лапароскопии (через проколы в брюшной полости) или в формате «открытых» операций, когда делают разрез брюшной полости.
Во время лечения рака 2-3 стадии обязательно используют возможности химиотерапии (лучевой) на гамма-терапевтических установках. Если новообразование неподвижно, вросло в соседние органы и ткани, резекция или удаление новообразования в большинстве случаев невозможна. В таком случае пациентам назначают лучевую и химиотерапию. После истечения 6-8 недель рекомендуют проведение МРТ малого таза для оценки операбельности новообразования. Затем проводят либо радикальное хирургическое лечение, либо поддерживающую (паллиативную) терапию, продолжение лучевой терапии.
Важно помнить, что вмешательство следует проводить как только опухоль, метастазы станут операбельными, ведь длительной воздействие химиотерапевтического лечения токсично влияет на печень, маскирует часть метастазов, которые нельзя увидеть во время лапароскопии. В течение периода после операции на кишечнике особое внимание уделяется восстановлению обмена веществ, устранению дефицита питательных веществ.
По окончании хирургического лечения могут возникнуть осложнения: болевой синдром, перфорация (образование сквозного отверстия в стенке толстой кишки), кровотечения, кишечная непроходимость. Для мониторинга состояния здоровья необходимо регулярное наблюдение: первые 2 года – раз в полгода, потом – 1 раз в год. Специалисты проводят клинические, лабораторные исследования, колоноскопию, рентген легких, УЗИ брюшной полости, КТ.
Совет: питание после операции на кишечнике при онкологии должно быть лечебным, делать процесс пищеварения наиболее эффективным, усиливая роль кишечника. Еду принимают строго по часам, согласно определенному рациону, и этим способствуют опорожнению. Из меню лучше исключить крепкий чай, кофе, рис, белый хлеб, творог, слизистые супы, кисели, а оптимальный вариант своего меню согласовать с врачом.
Прогнозы выживаемости после рака прямой кишки

Показатель выживаемости после онкологии кишечника во многом зависит от своевременного обращения за помощью
Выживаемость – это традиционный показатель эффективности лечения в онкологии. Прогноз напрямую зависит от глубины поражения тканей, наличия метастаз в лимфоузлах.
Сколько живут после такого вмешательства? Самые высокие шансы у тех, кто выявил и начал лечение онкологического недуга на ранней стадии. В таком случае врачи прогнозируют 5-летнюю выживаемость для 90% больных. Даже если опухоль спровоцировала метастазы в легкие, печень, при условии проведения своевременного химиотерапевтического, хирургического лечения, фиксируют 5-летнюю выживаемость у 30-50% пациентов. В среднем у тех, кто болеет впервые, прогноз на длительность жизни таков – 46% живут 1 год, 54% около 5 лет.
Рак прямой кишки обоснованно считают одним из самых опасных онкологических заболеваний. Операция по удалению опухоли в любом отделе кишечника нацелена прежде всего на сохранение жизни. Она навсегда меняет жизнь пациента и заставляет его изменить свои привычки, увлечения, подстраиваться под работу организма в новом режиме. Для предотвращения рецидива пациент обязан регулярно проходить необходимые обследования и выполнять рекомендации врачей.

